Las complicaciones de la enfermedad de Crohn
Ulceración aftosa
Las aftas son lesiones pequeñas, superficiales, de color blanco y bordes enrojecidos. Por lo general miden alrededor de 0,5 cm de diámetro. Pueden ser únicas o múltiples y pueden aparecer en cualquier sitio dentro de la boca.
¿Cuál es la causa?
Por lo general aparecen con los brotes en la enfermedad inflamatoria intestinal y tienden a ser más comunes en la enfermedad de Crohn.
¿Cuál es el tratamiento?
Dado que la mayoría de las úlceras se producen durante los brotes, el control de la enfermedad puede proporcionar alivio. Las preparaciones tópicas también pueden ser útiles, por ejemplo:
- Suspensiones de antibiótico
- Ungüentos esteroides
- Suspensiones antiácidas.
- Soluciones o geles de anestésicos locales si las úlceras son dolorosas
Si padeces de aftas vucales te recomiendo; 33+ Remedios caseros para las aftas bucales.
Espondilitis anquilosante
La espondilitis anquilosante es una enfermedad reumática que afecta principalmente la columna vertebral y en particular la articulación entre el hueso de la cadera y la columna vertebral. Esto último se conoce como sacro-ileítis
¿Cómo ocurre?
Después de varios períodos de inflamación, el hueso crece hacia fuera en ambos lados de las vértebras y puede unirse a ellas causando rigidez e inmovilidad (columna vertebral de bambú).
¿Cuál es la causa?
La causa es desconocida, pero hay ciertos factores que pueden predisponer a la condición:
- Existe un aumento de la incidencia de la espondilitis anquilosante en la Enfermedad Inflamatoria Intestinal (EII) (aproximadamente 10-20 veces más común de lo que se observa en la población general).
- Si un familiar cercano padece la EII, las probabilidades de experimentar espondilitis anquilosante aumenta.
- Existe una tendencia genética. Alrededor del 90% de los pacientes con espondilitis anquilosante tienen el grupo celular HLA-B27. Sin embargo, muchos otros miembros de la población en general, incluidos los hermanos de los pacientes, también tienen este grupo de células y nunca desarrollan la enfermedad.
¿Cuáles son los síntomas?
La espondilitis anquilosante es una enfermedad progresiva, es decir comienza con efectos mínimos que empeoran gradualmente con el transcurso del tiempo. Los primeros síntomas pueden mostrar:
- Dolor y rigidez en la espalda baja.
- Dolores y molestias en el cuello, el hombro y la cadera
- Dolor de tipo ciática que baja por el muslo
Estos pueden ser leves, intermitentes y causar pocos problemas, o pueden ser más activos y causar pérdida de peso, fatiga y sensación de malestar general. Otras articulaciones como la cadera, la rodilla y el tobillo pueden resultar afectadas, provocando dolencias similares a las de la columna vertebral.
¿Cómo sé que tengo la enfermedad?
El dolor de espalda puede estar presente durante varios años. Las pruebas que eventualmente pueden conducir a un diagnóstico incluyen:
- Un análisis de sangre: cuando la velocidad de sedimentación globular es elevada puede indicar inflamación.
- Radiografías: radiografías de las articulaciones sacro-ilíacas y la columna vertebral.
- Prueba de antígeno HLA-B27: si da resultados positivos, esto puede indicar una susceptibilidad a la enfermedad.
¿Cuál es el tratamiento?
El tratamiento generalmente consiste en aliviar el dolor, tratando que el paciente se mantenga en forma y saludable. Aunque la enfermedad es lentamente progresiva, se puede lograr el alivio sintomático y llevar una vida normal.
Postura
Es importante mantener una buena postura, con la espalda recta en todo momento.
- Evite inclinarse sobre su escritorio en el trabajo.
- Evite sentarse en una misma posición por demasiado tiempo sin mover la espalda.
- Los corsés y tirantes pueden empeorar la condición, ya que los músculos que apoyan la espalda pueden debilitarse por la inmovilidad.
- Una cama firme puede proporcionar más comodidad al mantener la columna recta. Considere el uso de una tabla debajo del colchón si es necesario.
Deporte y ejercicio
Mantenerse activo es útil. Nadar, en particular, requiere el buen uso de todos los músculos y las articulaciones sin causar lesiones.
Dieta
La investigación ha sugerido que la dieta puede tener un efecto sobre el tratamiento de la espondilitis anquilosante. El organismo Klebsiella ha sido aislado en las heces de los pacientes con esta enfermedad activa y muchos de ellos han mejorado siguiendo una dieta baja en carbohidratos, ya que son la principal fuente de alimentación de esta bacteria.
Tratamiento médico
El objetivo del tratamiento médico es aliviar el dolor y la inflamación. Por desgracia, el principal grupo de medicamentos antiinflamatorios, los AINE, son conocidos por empeorar la EII y debido a esto a veces es mejor evitarlos. En cambio la sulfasalazina es un fármaco valioso en el tratamiento de la inflamación, tanto de las articulaciones como en el intestino, aunque a veces puede producir efectos secundarios alérgicos.
En algunos casos la aplicación local de calor en la zona afectada, con ayuda de botellas de agua caliente o lámparas, puede proporcionar alivio del dolor.
Cirugía
En ocasiones se practica una cirugía para devolver el movimiento en ciertas articulaciones dañadas de la cadera.
Epiescleritis
La epiescleritis es la inflamación de las capas externas de la esclerótica (duras capas blancas del globo ocular). Por lo general ocurre en los brotes de la enfermedad inflamatoria intestinal y es más común en la enfermedad de Crohn.
¿Cuáles son los síntomas?
Los síntomas más comunes son:
- Ardor o picazón en los ojos
- Ojos aguados
Un examen de los ojos muestra enrojecimiento debido a un aumento de los vasos sanguíneos (hiperemia).
¿Cuál es el tratamiento?
Las preparaciones de esteroides tópicos pueden ayudar a aliviar los síntomas rápidamente, pero las tabletas de esteroides pueden ofrecer una eficacia más continua.
Dado que la condición por lo general se presenta con los períodos activos de la enfermedad intestinal, su control aliviará los síntomas de epiescleritis.
Eritema nodoso
El eritema nodoso es una condición de la piel que causa la formación de nódulos sensibles, rojos y elevados en las piernas. Suelen medir entre 1 – 8 cm.
¿Cuál es la causa?
Esta condición se asocia con la enfermedad inflamatoria del intestino y es más común en la enfermedad de Crohn que en la colitis ulcerosa. Generalmente se presentan cuando la enfermedad está activa, pero en ocasiones puede ser el síntoma de presentación. Comúnmente aparece de conjunto con la artritis y la inflamación de los ojos.
Suele ser más común en las mujeres y los niños.
¿Cuál es el tratamiento?
Dado que la afección está asociada con los brotes intestinales, el control de la enfermedad subyacente por lo general alivia las lesiones en la piel.
Complicaciones perianales de la enfermedad de Crohn
Alrededor de 30% de los pacientes con enfermedad de Crohn sufren complicaciones perianales, tales como:
- Las lesiones cutáneas que incluyen excoriación (enrojecimiento y dolor) debido a la diarrea, marcas en la piel, úlceras y abscesos justo debajo de la piel.
- Lesiones del canal anal que incluyen fisuras (grietas dolorosas), úlceras y estenosis (estrechamiento)
- Las fístulas, que son conexiones anormales entre dos órganos adyacentes. En este caso las fistulas suelen unir al recto con la piel exterior.
El tratamiento de la enfermedad subyacente suele mejorar los síntomas perianales. Las lesiones anales, particularmente las marcas y fisuras en la piel, pueden parecer desagradables pero aparte del sangrado ocasional, son complicaciones relativamente indoloras. En estas circunstancias, se debe evitar la cirugía, porque frecuentemente conduce a la formación de llagas dolorosas y difíciles de curar.
Tratamiento
Los principales medicamentos utilizados para tratar las complicaciones perianales en la enfermedad de Crohn son:
- Analgésicos, ya sea en tableta, cremas anestésicas o geles para aplicar directamente en las fisuras dolorosas.
- Antibióticos, utilizados para controlar la infección y promover la curación (metronidazol, ciprofloxacina, tetraciclina, amoxicilina, entre otros). A menudo hay una recaída cuando la medicación se detiene, por lo que se necesitan dosis menores de mantenimiento.
- Anti-inflamatorios (sulfasalazina, mesalazina, prednisolona). Al igual que con los antibióticos, a menudo hay una recaída cuando se detiene la medicación.
- Inmunosupresores (azatioprina, metotrexato).
Nutrición
Ciertas mejoras en la dieta pueden ayudar al proceso de curación, por ejemplo:
- Mantener una dieta alta en calorías y alta en proteínas.
- Mantener una dieta baja en fibra.
- Tomar suplementos de vitaminas y minerales
Descanso
Descansar puede ayudar a conservar la energía y favorecer el proceso de curación. También puede aliviar el dolor, en particular el dolor de los abscesos que aumenta al estar de pie o caminando.
Incontinencia
La incontinencia fecal puede ocurrir debido a:
- Esfínter anal deficiente como resultado de una cirugía previa
- Heces sueltas
- La edad y el mal control
La formación de un “tapón”, hecho de papel higiénico y su introducción justo dentro del ano puede impedir que las heces salgan del interior. Las almohadillas para vestir el interior de la ropa interior también están disponibles comercialmente.
Las diarreas y las fugas pueden causar dolor e irritación. Por eso después de tener movimientos intestinales es recomendable tomar baños calientes, asegurándose de secar muy bien el área anal.
Tratamiento quirúrgico conservador
El tratamiento quirúrgico de la enfermedad perianal puede ser necesario si los síntomas persisten a pesar del tratamiento con medicamentos. Las desventajas de la cirugía incluyen tasas de curación pobres y el riesgo de incontinencia. Sin embargo, en ocasiones es la única salida para tratar abscesos o fístulas.
El desvío fecal, es decir, la colostomía o la ileostomía sigue siendo un procedimiento controvertido, aunque puede ser muy valioso en presencia de una enfermedad perianal severa para permitir la curación de la infección. El alivio puede ser sólo temporal. De forma general, cuando el deterioro de la salud y la incontinencia causan mayores inconvenientes en la vida diaria, la desviación fecal puede proporcionar una mejor calidad de vida.
La artritis periférica en la enfermedad inflamatoria intestinal
Esta es la manifestación extra-intestinal más común en enfermedad inflamatoria intestinal, se produce aproximadamente en el 20% de los pacientes. Puede afectar a una o varias articulaciones. Las articulaciones más afectadas suelen ser las más grandes, es decir, las rodillas, las caderas y los tobillos, pero también puede involucrar las muñecas y los codos.
¿Cuáles son los síntomas?
Las articulaciones se inflaman causando:
- Derrame (líquido en la articulación)
- Hinchazón
- Enrojecimiento
- Dolor y sensibilidad sobre la articulación
¿Cuál es el tratamiento?
Algunos tratamientos para la artritis pueden empeorar la enfermedad de Crohn, por ejemplo los AINE pueden causar diarreas y erosión en la mucosa intestinal. Otros tratamientos y medidas más efectivas incluyen:
- El uso de analgésicos simples como el paracetamol
- La aplicación de calor o frío sobre la articulación afectada
- El descanso de la articulación afectada
- La práctica de ejercicios suaves planificados por un fisioterapeuta
- La extracción de fluido para aliviar la presión y por tanto el dolor
- La inyección de esteroides en la articulación afectada
- El uso de medicamentos anti-inflamatorios como la sulfasalazina
Pioderma gangrenoso
El pioderma gangrenoso es una ulceración crónica de la piel que aparece por lo general en las piernas, pero puede aparecer en cualquier parte del cuerpo. El dolor puede ser evidente antes de que aparezcan las úlceras y su contenido de pus, a pesar del cual no suelen ser infecciosas.
La condición se asocia generalmente con la Enfermedad Inflamatoria Intestinal y es más común en la colitis ulcerosa que en la enfermedad de Crohn.
¿Cuál es el tratamiento?
El tratamiento de la enfermedad inflamatoria intestinal subyacente a menudo resulta en la resolución exitosa de las lesiones en la piel. Los medicamentos más utilizados son:
- Los antibióticos tópicos
- Los corticosteroides
- La azatioprina
- La ciclosporina y otros fármacos inmunosupresores.
Aunque las lesiones desaparezcan, pueden volver.
Fístula recto-vaginal
Una fístula recto-vaginal es una abertura anormal entre el recto y la vagina que permite el paso de pequeñas cantidades de residuos, normalmente desde el recto hacia la vagina, causando posibles infecciones y flujo vaginal desagradable.
¿Cuál es la causa?
La causa principal es la inflamación crónica y activa en el intestino, en particular durante la enfermedad de Crohn.
¿Cuáles son los síntomas?
Los síntomas principales son el paso de los flatos (gases) a través de la vagina y el flujo vaginal anormal.
¿Cuál es el tratamiento?
El tratamiento suele depender de la gravedad de los síntomas y el efecto sobre la calidad de vida.
- Los síntomas mínimos, como el paso de los gases a través de la vagina, no necesita ninguna intervención a menos que se convierta en un problema para la vida.
- Otras fístulas, complicadas por el pus y el malestar perianal, pueden requerir un tratamiento más vigoroso, que incluye:
- Drenaje de pus
- Antibióticos
- Laxantes
- Agentes antidiarreicos
- Duchas vaginales
Es importante asegurarse de que el fluido fecal no permanezca en la vagina. El lavado de la zona o las duchas vaginales con agua tibia ayudan a mantener la limpieza y frescura. Los jabones muy perfumados deben evitarse y todos los residuos deben retirarse escrupulosamente porque pueden aumentar la irritación local.
En ocasiones los cirujanos intentan reparar la fístula, aunque de forma general se considera mejor dejarlas porque pueden empeorar. A pesar de esto, ya se tienen mejores técnicas quirúrgicas que pueden ser evaluadas cuando los problemas persisten y afectan considerablemente la calidad de vida del paciente.
La reparación por lo general se puede realizar de varias maneras:
- Trans-anal (a través del ano)
- Trans-perineal (la piel entre la vagina y el recto)
- Trans-vaginal (a través de la vagina)
El éxito de las técnicas de reparación depende de los siguientes factores:
- Presencia próxima de la enfermedad de Crohn. Esto tiende a dar resultados pobres y la enfermedad activa debe ser tratada antes de la cirugía.
- Una infección asociada en el momento de la operación. Antes de la operación el paciente debe ser tratado con antibióticos.
- Si se utiliza un estoma temporal. La desviación del flujo fecal por la realización de una ileostomía / colostomía temporal mejora las tasas de curación, evitando la contaminación de la zona a reparar por los movimientos intestinales.
- El grado de afectación rectal. Mientras peor sea la enfermedad rectal, menores serán las posibilidades de lograr una curación exitosa.
- Tratamiento farmacológico actual. Los inmunosupresores y esteroides pueden retrasar la curación.
Las fístulas pueden regresar, ya sea como consecuencia de una cirugía fallida o debido a una recaída de la enfermedad.
¿Qué pasa con la menstruación?
El malestar experimentado determinará si se debe usar tampones o toallas sanitarias durante el período menstrual. Si se usan tampones, es importante recordar cambiarlos con frecuencia y regularidad.
¿Qué pasa con las relaciones sexuales?
Las relaciones sexuales no harán que la fístula empeore, pero puede ser incómodo. Por otra parte, el sexo puede parecer inapropiado en presencia de una descarga desagradable, pero muchas parejas encuentran que el uso de un condón es suficiente para superar esta dificultad.
Como la mayoría de las fístulas recto-vaginales están en la pared vaginal baja, el diafragma puede ser un método de anticoncepción adecuado. El médico puede ofrecer varios consejos sobre esto.
Colangitis esclerosante
La colangitis esclerosante es una enfermedad que causa la fibrosis inflamatoria (rigidez) de los conductos biliares dentro y fuera del hígado, y obstaculiza el flujo de bilis. Con el tiempo puede conducir a la ictericia o cirrosis del hígado.
Es una enfermedad poco común que puede estar asociada a la Enfermedad Inflamatoria Intestinal, en particular la colitis ulcerosa.
¿Cuál es la causa?
La causa es desconocida, pero se plantea que ciertos factores pueden desempeñar un papel en su desarrollo, por ejemplo:
- Toxinas, derivadas de bacterias intestinales o ambientales
- Aumento de los niveles de cobre en el hígado
- Infecciones virales
- Susceptibilidad genética
¿Cuáles son los síntomas?
La enfermedad puede estar presente durante muchos años sin síntomas, pero con el tiempo puede mostrar signos de:
- Ictericia
- Prurito (picazón en la piel)
- Dolor abdominal
- Agrandamiento del hígado
- Hemorragia gastrointestinal
Tiende a ocurrir con mayor frecuencia en los hombres después de 30-50 años de edad. En los pacientes con colangitis esclerosante el riesgo de desarrollar cáncer en el intestino es significativamente mayor. El seguimiento cuidadoso de estos pacientes es esencial.
¿Cuál es el tratamiento?
El tratamiento puede ser farmacológico o quirúrgico.
Pocos tratamientos farmacológicos han sido eficaces en la colangitis esclerosante, apartando los suplementos de vitamina D y calcio para prevenir la osteoporosis y la reducción de las células óseas.
La colangiopancreatografía endoscópica retrógrada y la dilatación de las estenosis en los conductos biliares han tenido éxito en algunos casos.
La cirugía generalmente se utiliza para desbloquear los conductos estenóticos y mantener su funcionamiento. En otras ocasiones es necesaria para realizar un trasplante de hígado.
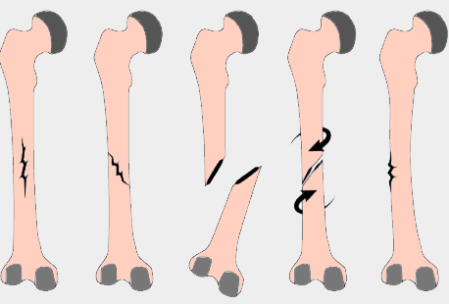
Estenosis en la enfermedad inflamatoria intestinal
Una estenosis es el estrechamiento de una porción del intestino causada por períodos de inflamación y cicatrización de los tejidos. Esto provoca una disminución o una obstrucción del flujo intestinal. Las estenosis pueden ser causadas por cambios inflamatorios, cuando la hinchazón de los tejidos conduce al estrechamiento del intestino, o por fibrosis cuando la cicatrización es la causa de la estenosis. La estenosis inflamatoria puede resolverse rápidamente después de un tratamiento eficaz; en cambio la estenosis fibrótica no suele mejorar con el tratamiento médico solamente y por lo general requiere la dilatación endoscópica o extirpación quirúrgica.
Suele ser más común en personas con la enfermedad de Crohn, pero puede ocurrir en pacientes con colitis ulcerosa.
¿Dónde se desarrolla?
El sitio más común para que se produzca una estenosis es el íleon terminal, aunque puede desarrollarse en el recto y el colon transverso.
¿Cuáles son los síntomas?
Estos pueden variar dependiendo del sitio de la estenosis, pero a menudo incluyen:
- Calambres abdominales
- Dolor después de comer
- Náuseas y vómitos
- Estreñimiento
- Las estenosis muy estrechas pueden obstruir el paso a lo largo del intestino y causar obstrucción intestinal, una emergencia que causa dolor severo, vómitos y estreñimiento.
La presencia de una estenosis se puede confirmar mediante rayos X o una endoscopia.
¿Esta condición puede ser cancerosa?
Las estenosis no suelen ser cancerosas, pero algunas no pueden ser distinguidas del cáncer fácilmente. Por eso suelen requerirse las radiografías y endoscopias con biopsias.
¿Cómo se tratan?
Muchas de ellas no son lo suficientemente estrechas como para causar síntomas, sin embargo parecen actuar como una superficie sobre la cual las bacterias pueden proliferar y causar la recurrencia de la enfermedad subyacente. Una vez que son identificadas deben recibir tratamiento, ya sea con medicamentos o cirugías.
Si la estenosis no es demasiado estrecha, se puede implementar la terapia con medicamentos y una dieta modificada para reducir el riesgo de bloqueo por trozos de comida. Los medicamentos inmunosupresores pueden ser muy eficaces y los antibióticos a veces son valiosos para tratar la persistencia de la inflamación proximal. El tratamiento dietético suele mejorar dramáticamente las estenosis inflamatorias, pero tiene poco efecto sobre las fibróticas.
Muchas estenosis fibrosas finalmente requieren tratamiento quirúrgico. La estenosis puede ser mejorada con una endoscopia, mediante el desbloqueo con un catéter y la dilatación de la porción estrecha. Esta forma de tratamiento depende del sitio, la longitud de la estenosis y la ausencia de histología anormal. Puede repetirse varias veces para lograr mayor eficacia. Algunos casos se resuelven con el procedimiento quirúrgico conocido como estricturoplastia, donde el cirujano hace un corte longitudinal a lo largo de la parte estenótica y luego la une nuevamente de forma transversal para ampliar el intestino. Las estenosis largas pueden requerir resección, que consiste en cortar y eliminar la sección afectada del intestino para volver a unir los extremos resultantes (anastomosis).
También te puede interesar:
Libro: Botica Vegetal

Descarga gratis el libro "Botica Vegetal" y descubre las increíbles propiedades de los vegetales y hortalizas para el tratamiento de diversas enfermedades.
Artículo publicado por: Sandra Fernández Alonso. Última revisión: noviembre 14, 2018.